Actualización para pediatras. (Segunda parte)
Víctor Pérez Candela. Diagnóstico por la Imagen. Hospitales Universitarios San Roque. Las Palmas de Gran Canaria.
Cristina Pérez Bello. Graduada en Enfermería. Hospital Universitario Insular de Gran Canaria
Resumen
Este artículo es una actualización para Pediatras, del diagnóstico por imagen de las complicaciones de la cirugía de afirmación de género en los pacientes trans-mujer, continuando el anterior dedicado a los pacientes trans-hombre. Se describen las técnicas más utilizadas y las complicaciones derivadas de las mismas.
Palabras clave: Disforia de género. Personas trans. Cirugia de afirmación de género Complicaciones cirugía afirmación. Diagnóstico por Imagen. Trans-mujer
Abstract
This article is an update for Pediatricians on the diagnostic imaging of the complications of affirmation surgery in trans-women patients, it´s the second part dedicated to diagnostic imaging of complications of gender affirmation surgery in trans-woman patients. The most commonly used techniques and their complications are described.
Key words: Gender dysphoria. Transgender people. Gender affirmation surgery. Affirmation surgery complications. Diagnostic imaging. Trans-women
Introducción
Se define la incongruencia de género como una discrepancia entre la identidad de género y el sexo asignado al nacimiento. Aquellas personas en las que el género es incongruente se llaman transgénero. Por el contrario las personas cuyo género se alinea con el sexo se denominan cisgénero. La incongruencia de género se reconoce como una condición de la salud sexual cuyo tratamiento incluye un cuidado multidisciplinario que mejore la calidad de vida de las personas trans. 1
Material y método
De forma coloquial los/as pacientes transmujer se refieren como cirugía de arriba a la creación de mamas y cirugía de abajo la genital. (Tabla I)3
El material lo hemos obtenido de la revisión bibliográfica de los trabajos más actuales publicados y de las presentaciones en las Reuniones anuales de la Sociedad Radiológica de Norte América celebradas en Chicago (USA) desde el 2018 a 2022, ilustrando con imágenes los procedimientos de diagnóstico por imagen que se realizan antes y después de la realización de la cirugía y las complicaciones que se manifiestan mediante dichos estudios de imagen con la cirugía de pacientes trans-mujer
Cirugía de afirmación de género de hombre a mujer (transmujer)
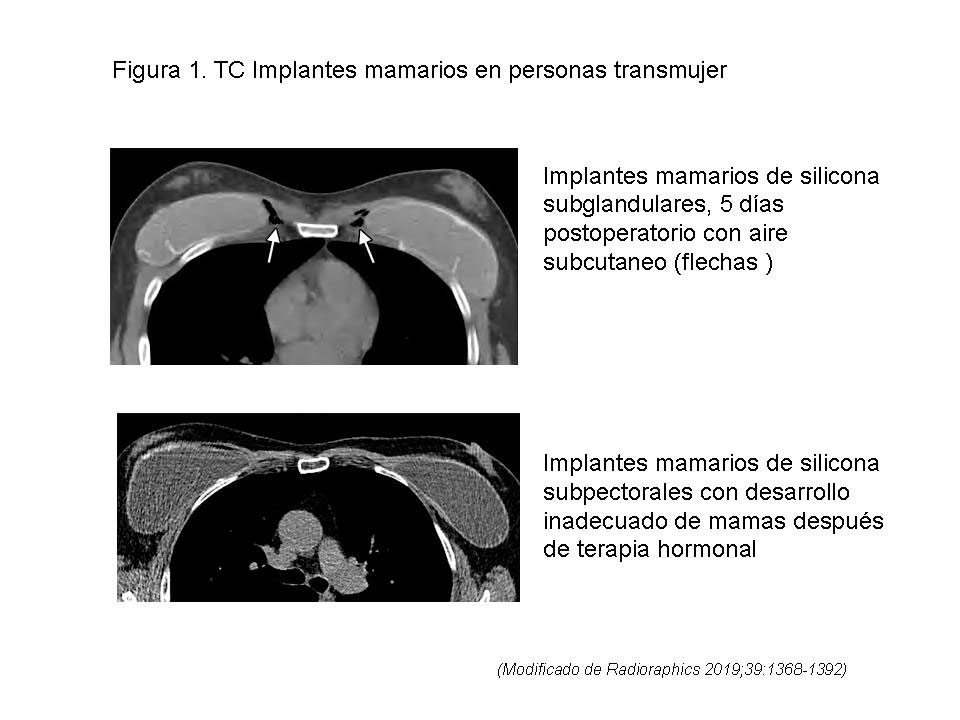
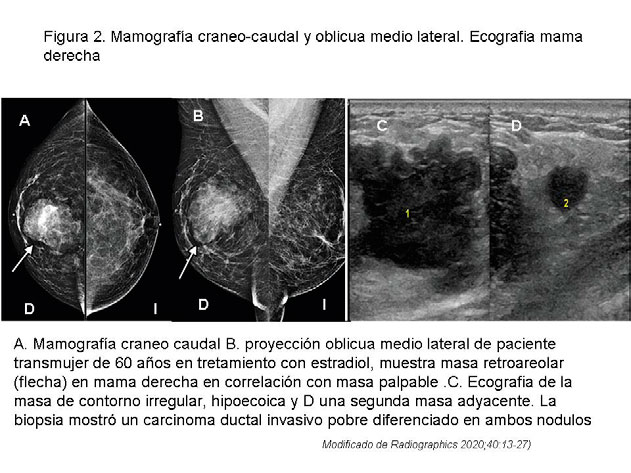
AUMENTO DE MAMAS. – Las hormonas feminizantes (estrógenos, progesterona y antiandrógenos) inducen el desarrollo del tejido mamario, el cual es histológicamente idéntico al de las mujeres cisgénero. El máximo desarrollo mamario ocurre al primero o segundo año de terapia hormonal contínuada y orquiectomía, pero el estadio V de Tanner de la maduración de la mama rara vez se adquiere, por lo que se realiza el aumento quirúrgico de la mama con implantes salinos, de silicona o de doble luz, en la personas transmujer en las que la terapia hormonal falla para inducir el adecuado desarrollo mamario. (figura 1). Las personas que desarrollan tejido mamario tienen el riesgo de presentar lesiones cancerosas (figura 2, en siguiente página)
Las complicaciones per operatorias tales como el hematoma, seroma o un absceso pueden diagnosticarse con ecografía y manejarse con drenaje percutáneo, La integridad de los implantes puede evaluarse con mamografía, ecografía TAC y Resonancia Magnética, con características de imagen semejantes a las de las mujeres cisgénero con implantes mamarios.
Algunas personas transmujer se someten a inyecciones de silicona (que están prohibidas) para aumentar las mamas, las cuales forman granulomas, masas de partes blandas que distorsionan la arquitectura con engrosamiento trabecular y ulceración de la piel, que pueden producir necrosis y secuelas sistémicas como reacciones autoinmunes, migración de la silicona, embolismo pulmonar e incluso la muerte. 3
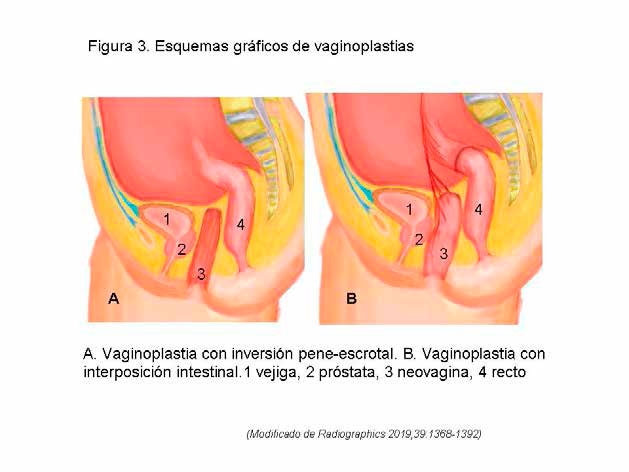
VAGINOPLASTIA. – El fin principal de la cirugía genital feminizante es crear una neovagina funcional y cosméticamente aceptable. La vaginoplastia se realiza utilizando una de las 4 técnicas: la inversión pene-escrotal, la interposición intestinal, la vaginoplastia peritoneal o el uso de injertos cutáneos. (figura 3)
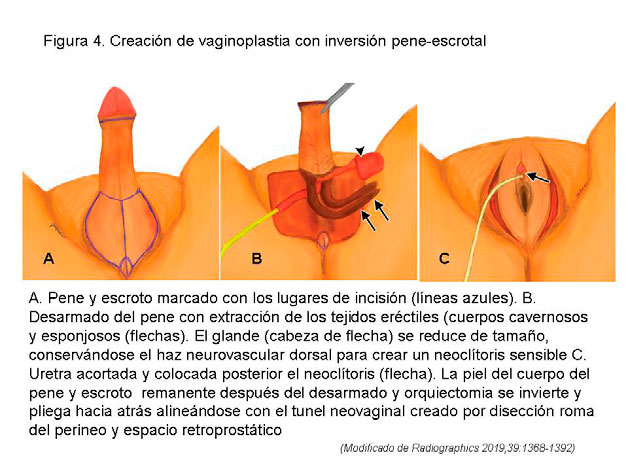
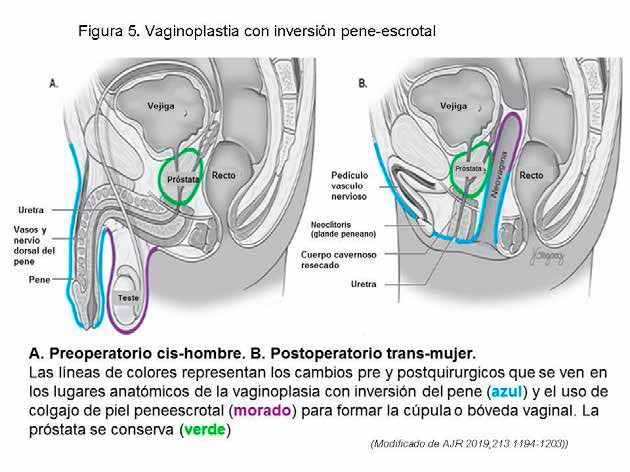
Inversión pene-escrotal. – Es la técnica quirúrgica más utilizada. La orquiectomia, el desarmado del pene, el acortamiento de la uretra y la reposición se realizan simultáneamente. El remanente del pene, la piel escrotal y perineal se invierten y se pliegan hacia atrás alineándose con el túnel vaginal que se crea con una disección roma entre el perineo y espacio retroprostático (figura 4). La parte lateral del escroto forma los labios mayores. El colgajo uretral y la piel del pene no circuncidado forman los labios menores. El colgajo neovaginal puede suturarse a los ligamentos sacroespinosos para prevenir el colapso y ampliar la profundidad neovaginal. Se considera la inversión pene-escrotal la técnica que tiene menos complicaciones y con una evolución estética y funcional más satisfactoria. (figura 5 en pág siguiente)4
Interposición intestinal. – En ciertas circunstancias se usa un segmento pediculado rectosigmoideo del colon para creas una neovagina con anastomosis coloperineal (figura 3 B). Aunque la interposición intestinal es segura y eficaz, generalmente se reserva como una opción de segunda línea a la inversión pene-escrotal. Las transmujer que han recibido hormonas supresoras de la pubertad de niños o adolescentes pueden tener unos genitales menos desarrollados con menos tejido de pene y escrotal para injertos y pueden beneficiarse de la interposición intestinal o de la vaginoplastia peritoneal3
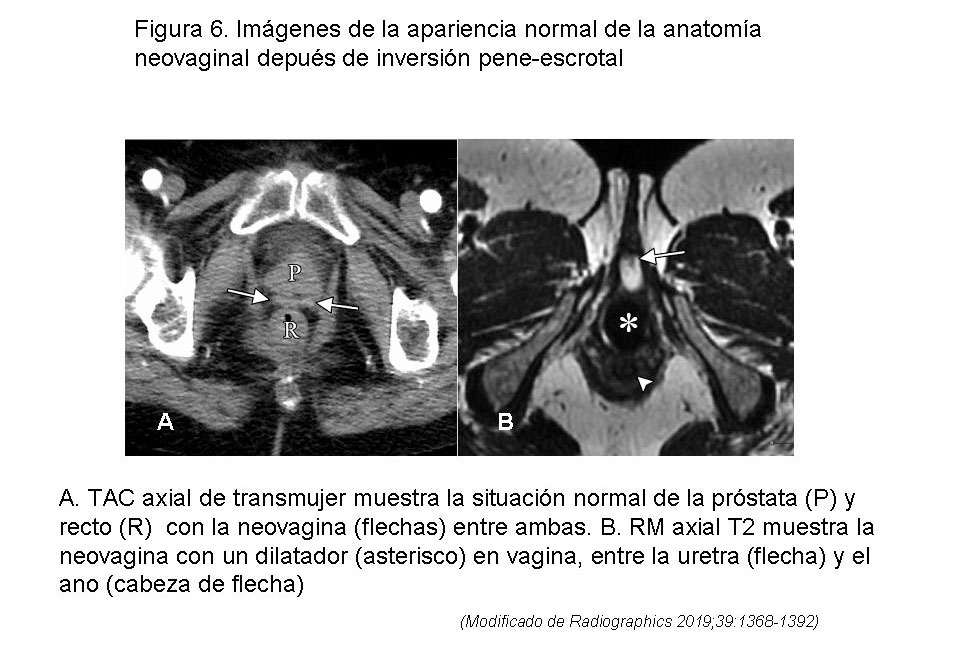
Características de la imagen después de vaginoplastia. – Habitualmente la neovagina está colapsada y es difícil de evaluar en la TC de rutina. Si la clínica requiere su evaluación, se utiliza un instrumento dilatador de silicona asequible comercialmente, que está hueco centralmente, y distiende la cavidad neovaginal, mejorando su visualización (figura 6 A, en página siguiente). Los parámetros neoantropométricos radiológicos que pueden valorarse en las imágenes incluyen la profundidad vaginal, el ángulo del eje neovaginal y el grosor del septo rectovaginal.
La profundidad vaginal es importante para aquellos pacientes que desean tener relaciones con penetración. Una profundidad vaginal de al menos 7. 9 cm es consistente con la profundidad vaginal promedio en pacientes con sexo femenino asignado al nacimiento, La cantidad de piel del pene determina la adquisición de una profundidad neovaginal adecuada. En los pacientes con longitudes pequeñas de pene puede suplementarse con injertos de piel.
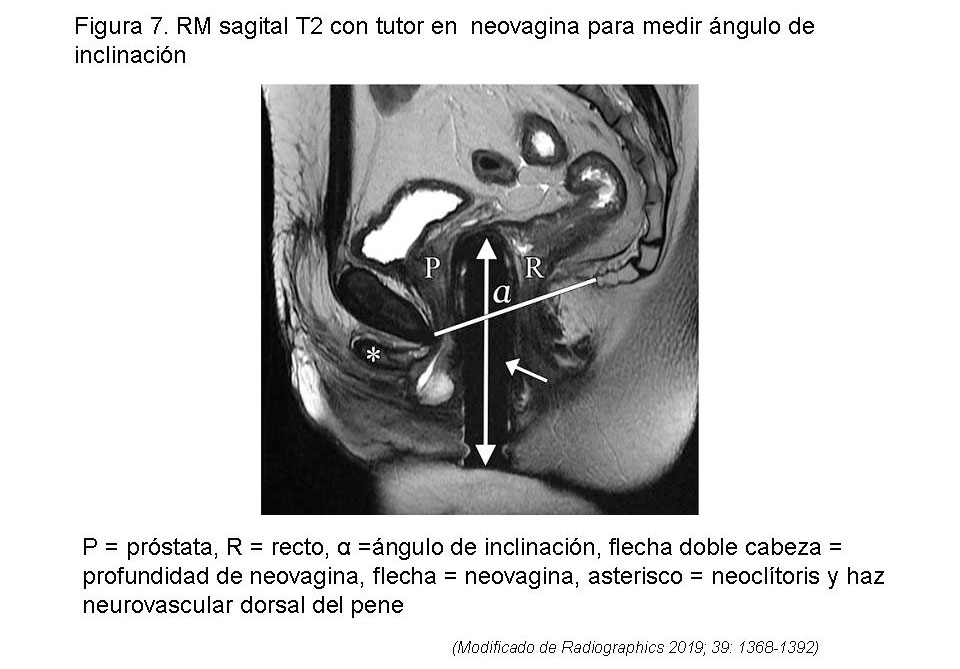
El ángulo de inclinación afecta a la funcionalidad neovaginal y se determina dibujando unas líneas de referencia en las imágenes sagitales medias, desde la parte inferior del pubis al extremo del cóccix y paralela al eje longitudinal de la neovagina (figura 7). Un ángulo normal se ha definido como de 54º (rango 30º-70º) ligeramente mayor que el de las mujeres cisgénero.
El grosor del septo rectovaginal la profundidad neovaginal y la anchura resultan de una amplia disección roma del espacio retroprostático y rectal anterior. El grosor del espacio rectovaginal debe ser al menos de 3-4 mm.
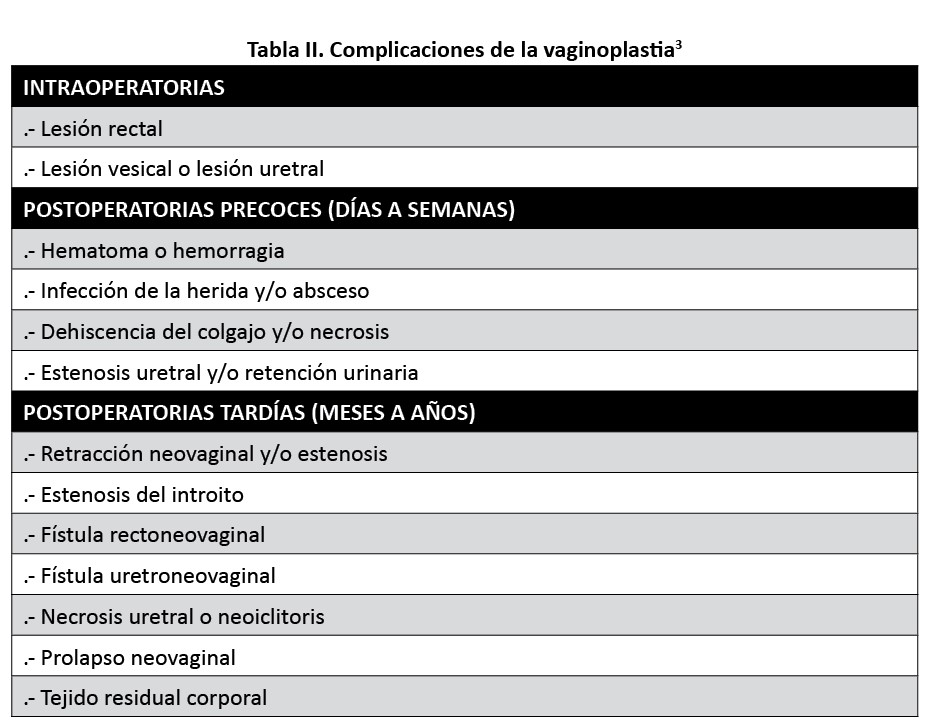
Las complicaciones de la vaginoplastia pueden ser inmediatas , pueden manifestarse precozmente (días a semanas) o tardíamente (meses a años)post operatorio (Tabla II, en paginas siguientes)3. Estas pueden dividirse en las relacionadas con la herida, genitourinarias y gastrointestinales. Mientras que algunas complicaciones pueden reconocerse en el examen físico, los estudios de imagen pueden utilizarse para delimitar su extensión. La fuente más común de sangrado es el tejido eréctil periuretral residual, mientras que las infecciones son más frecuentes en los pacientes con diabetes. Las estenosis neovaginales y del introito son las complicaciones tardías más frecuentes, las cuales pueden diagnosticarse clínicamente. Las lesiones rectales pueden diagnosticarse intraoperatoriamente y tratarse con cierre primario, pero pueden predisponer al paciente a fístulas rectoneovaginales. La mayoría de los pacientes con fístulas rectoneovaginales presentan síntomas de flato neovaginal o descarga fecal
Otras Modificaciones Quirúrgicas De La Cirugía De Afirmación De Género
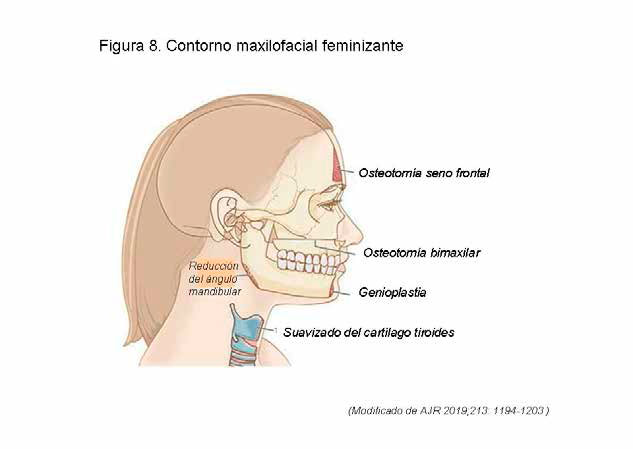
CONTORNO MAXILOFACIAL. – Las personas transgénero pueden requerir la masculinización o feminización facial como parte de la terapia de afirmación de género. En la feminización facial existen una variedad de procedimientos que incluyen: osteotomía de los senos frontales, suavizado del cartílago tiroides, reducción del ángulo mandibular, osteotomía bimaxilar y genioplastia (figura 8) En la masculinización facial los pacientes pueden requerir: aumento del seno frontal, rinoplastia, genioplastia o mentoplastia, aumento mandibular, aumento del cartílago tiroides (figura 9). Junto a estos procedimientos pueden requerir ortodoncia. Pueden realizarse otras opciones cosméticas como el avance de la línea del pelo, la elevación de cejas, cirugía de párpados y contorno labial 4
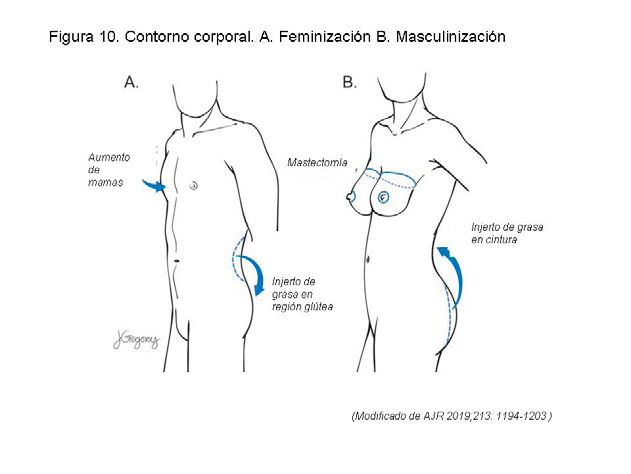
CONTORNO CORPORAL. –Puede incluir cirugía torácica, ya sea con reducción de mama o mamoplastia aumentadora, aumento de grasa en cintura y región glútea o una combinación de estos procedimientos (figura 10) 4
Resultados
Los esquemas e imágenes de las diversas técnicas de imagen, permiten entender las diferentes opciones quirúrgicas que existen y sus complicaciones, extraídas de los diferentes trabajos revisados5
Conclusiones
Con el aumento creciente de disforia de género y el aumento en el número de pacientes que se someten a cirugía de afirmación de género, es fundamental que los Pediatras estén al día de las cirugías habituales y sus complicaciones asociadas así como su apariencia de imagen.
Los pacientes pueden presentarse años después de la cirugía de afirmación de género, con imágenes para valorar la causa de dolor u otros síntomas relacionados al abdomen, sin historia previa de afirmación de género.
Una masa prostática en un paciente operado de hombre a mujer puede mal diagnosticarse si no se pone una cuidadosa atención al origen anatómico de la masa.
Similarmente sin una historia de afirmación de género, una neovagina posterior a la próstata puede diagnosticarse erróneamente de un absceso o colección liquida.
Bibliografía
- Fernandez Fernandez S. , Moron Hodge S. ,Agueda Martin S. ,Zarbakhsh S. ,Fernández E. , Acosta Velázquez K. , Gil Vallano R. , Sánchez Montoro F. ,Alegría Hidalgo P. ,Laz Santos E. , Martin Hervás C. Gender affirming genitourinary surgeries. What surgeons do and what we need to know. (GUEE-27) RSNA-2022
- Parikh U. , Mausner E. ,Chhor C. ,Gao Y. ,Karrington I. ,Heller S. Breastr imaging in transgender patients:What the Radiologist should know, Radiographics 2020;40:13-27
- Stowell JT, Grimstad FW, Kirkpatrick DL, Brown ER, Santucci RA, Crane C, Patel AK, Phillips J, Ferreira MA, Ferreira FR, Ban AH, Baroni RH, Wu CC, Swan KA, Scott SA, Andresen KJ. Imaging findings in transgender patients after gender-affirming surgery. Radiographics 2019;39:1368-1392
- Doo FX, Khorsandi A, Anderson MA, Avanessian B, Katabathina US, Bowers M, Somwaru AS. Gender of affirmation surgery: A primer on imaging correlates for the Radiologist. AJR 2019; 213:1194-1203Shergill A,
- Camacho A, Nimhuircheartaigh JN, Horowitz J, Jha P, Poder L, Ascher S, Berchmans E, Lebedis C, Slama J, Nougaret S, Wasnik A, Maturen K, Robbins J, Phillips J, Dighe M, Wang C, Shah S, Reinhold C, Glanc P, Bhosale P, Menias C, Brook O. Imaging of transgender patients: What Radiologists need to know (MS-165) RSNA-2018